Vers un New Deal pour le (cabinet de) médecin généraliste
1 Introduction
Ces derniers mois, j'ai reçu de nombreux signaux d'inquiétude de la part de médecins généralistes, de zones de première ligne, d'administrations locales et de patients concernant la pénurie de généralistes. Le fil conducteur est invariablement que les soins de santé primaires sont submergés, en particulier après une période de Covid très intense, mais aussi que les généralistes sont trop peu nombreux pour assumer de trop nombreuses tâches. Un temps précieux de ces généralistes est accaparé par de simples justifications médicales pour des absences liées à des maladies spontanément résolutives, qui ne nécessitent pas l'intervention d'un médecin. Les solutions suggérées par les différents acteurs de terrain sont très similaires : augmenter le nombre de médecins généralistes, soutenir et déléguer certaines tâches, réduire les formalités administratives inutiles et offrir une perspective d'avenir à la première ligne, notamment aux médecins généralistes.
La profession de médecin généraliste a fortement évolué au cours des 20 dernières années. Jusqu’il y a 20 ans, les médecins généralistes étaient souvent livrés à eux-mêmes. Ils travaillaient uniquement dans leur propre cabinet. De plus en plus, les patients se rendaient directement à l'hôpital. Non seulement l’importance de la profession était sous-estimée, mais souvent, ce fonctionnement était tout simplement inefficace en termes de soins aux patients. De plus, c’était la pire façon de se préparer à la forte hausse du nombre de personnes âgées (due au vieillissement de la société) qui sont beaucoup plus confrontées aux maladies chroniques.
À l’époque, je suis intervenu face à cette situation. En investissant dans les cabinets de médecine générale, en veillant à d’autres formes de rémunération que le paiement à la prestation – songez, par exemple, à la généralisation du Dossier Médical Global – par un soutien scientifique, mais aussi en investissant dans la communication électronique et dans les coopérations avec d'autres disciplines, comme les infirmières à domicile et les pharmaciens. Ces interventions ont permis de mettre en place un système de soins de santé primaires solide, moins axé sur la « guérison » de maladies qui, par définition, ne sont pas guérissables, et qui parvient beaucoup mieux à fournir des soins adaptés aux besoins des patients pour leur assurer la meilleure qualité de vie possible.
Aujourd'hui, nous constatons les effets positifs de cette coopération au sein des cabinets et entre les cabinets. Mais nous constatons également qu’un nouveau changement de paradigme est nécessaire. La société d'aujourd'hui n'est plus celle d'il y a 20 ans. Les soins de santé d'aujourd'hui ne sont plus ceux d’il y a 20 ans. Le patient d'aujourd'hui n'est plus le patient d'il y a 20 ans. Le médecin généraliste d'aujourd'hui n'est plus celui d’il y a 20 ans.
Nous vivons tous de plus en plus longtemps, souvent avec des maladies chroniques. Il ne faut pas sous-estimer l'impact de cette évolution sur l'organisation des soins de santé. Nous devons mettre l’accent sur le passage à des soins intégrés, avec un renforcement des soins de santé primaires, de la relation entre les soins de santé et le bien-être et de la relation entre les soins individuels et communautaires. Le levier des soins intégrés doit être proche du citoyen/patient, au niveau locorégional, les soins étant réalisés à partir d'une approche de santé publique.
La crise du coronavirus nous a appris à quel point le rôle du médecin généraliste est important en l’occurrence. Les cabinets de médecins généralistes ont fait de la gestion de population en vérifiant dans leurs dossiers de patients qui devait être vacciné en premier lieu. Ils ont dû se charger de l’information, du triage, du tracing, du dépistage, de la vaccination. Les consultations en ligne ont remplacé les consultations physiques. Bref, en l’espace de deux ans, le Covid a radicalement transformé le cabinet de médecine générale.
L'offre de soins est également différente de ce qu’elle était il y a 20 ans. Le généraliste d'aujourd'hui vit au 21ème siècle avec ses évolutions numériques – pensez, par exemple, aux téléconsultations ou vidéoconsultations, à la télésurveillance, aux dossiers de patient informatisés, à la facturation numérique, etc. – mais aussi avec une importance croissante accordée à un bon équilibre entre vie professionnelle et vie privée. Le cinquième objectif de l'approche 5 AIM[1], à savoir « le bien-être des professionnels de la santé, en accordant une attention particulière à l'équilibre entre vie professionnelle et vie privée, à la politique de formation et de rétention et à l'intégration dans le système de soins de santé », est essentiel en l’occurrence.
Tous ces éléments nécessitent une approche multifactorielle pour rendre la médecine générale résiliente pour l'avenir, en respectant et en coopérant avec les entités fédérées, qui sont notamment compétentes pour l'organisation des soins primaires. L’enjeu va bien au-delà d’une augmentation du nombre de généralistes. C’est aussi et surtout une question de bonne répartition des tâches, d'organisation de la pratique, de coopération, de digitalisation, de nouvelles formes de soins et de modèles de financement.
2 Cinq piliers pour soutenir les médecins généralistes
Dans le cadre de mes compétences, je concentre mon action sur cinq axes (qui interfèrent entre eux).
- Veiller à un nombre suffisant et à une bonne répartition des (cabinets de) médecins généralistes
- Réduire les formalités administratives inutiles
- Améliorer l'accessibilité pour les patients
- Mettre l’accent sur un bon modèle organisationnel qui permet au (cabinet de) médecin généraliste de prendre en charge davantage de personnes. Une organisation avec une délégation de tâches et un soutien, y compris pour les soins non planifiables en dehors des heures de travail classiques
- Élaborer un modèle de financement équilibré permettant de mieux prendre en compte la disponibilité, la coopération intradisciplinaire et interdisciplinaire, la continuité des soins, la qualité, la prévention et l’autonomisation.
2.1 Veiller à un nombre suffisant et à une bonne répartition des (cabinets de) médecins généralistes
Le problème est réel, de nombreux médecins généralistes ont (presque) atteint l'âge de la retraite. La jeune génération de médecins généralistes organise sa vie professionnelle d'une manière différente, en cherchant un équilibre plus sain entre le travail et la vie privée ou familiale. Avec pour conséquence que pour remplacer un généraliste âgé, il faut aujourd'hui environ un nouveau généraliste et demi.
Au cours des dernières décennies, trop peu de médecins en formation ont opté pour la médecine générale. Néanmoins, nous constatons que ces cinq dernières années, un changement s’est amorcé. Les deux Communautés fournissent de gros efforts pour amener à plus de 40 % la proportion de médecins généralistes dans les formations spécialisées.
En outre, dans l'accord sur les quotas de médecins, j’ai mis l’accent sur une nouvelle augmentation du nombre de médecins généralistes à former. Bien qu'il ne relève pas de ma compétence de définir le nombre de médecins généralistes à former dans le quota global, des engagements en la matière ont été inscrits dans l'accord. Cette initiative, combinée à un nouveau modèle de calcul de la commission de planification – qui tient compte du taux d'activité des médecins, de l'impact de la pandémie, de la demande croissante de soins de la part de la population vieillissante, etc. – amènera une forte hausse du nombre de généralistes formés au cours des prochaines décennies.
Permettez-moi de citer quelques chiffres en guise d’illustration.
- Le quota global de médecins pour la Belgique en 2004 était de 742, dont 300 devaient être des médecins généralistes.
- Dix ans plus tard, il s'agissait d'un quota global de 1025, dont au moins 300 médecins généralistes.
- Cette année, nous avançons un quota global de 1.848 médecins pour 2028, en conseillant aux Communautés de réserver pas moins de 868 places, soit près de 50 %, aux médecins généralistes. Il s'agit donc d'une augmentation considérable.
Un nombre suffisant de médecins généralistes n’est qu’une élément de l’équation. Si tous ces médecins généralistes commencent ensuite à travailler dans la même province, ville ou commune, nous serons encore dans la zone rouge. Les chiffres confirment une répartition inégale des médecins généralistes.
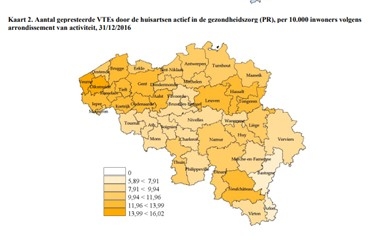 Nombre d'ETPs prestés par les médecins généralistes actifs dans les soins de santé (PR), par 10.000 habitants selon l'arrondissement d'activité
Nombre d'ETPs prestés par les médecins généralistes actifs dans les soins de santé (PR), par 10.000 habitants selon l'arrondissement d'activitéIl est donc important que les médecins généralistes soient correctement répartis sur l’ensemble du territoire, y compris dans les communes peu peuplées et rurales. L'accord sur les quotas de médecins prévoit que les différents niveaux de compétence prennent leurs responsabilités. Depuis la 6ème réforme de l'État, la « prime d'installation » est devenue une compétence des Régions. Par ailleurs, nous examinons également au niveau fédéral quels instruments et incitants nous pouvons encore utiliser pour favoriser une bonne répartition des médecins généralistes. Nous pourrions prendre certaines initiatives au niveau de la population, comme des antennes locales de postes de garde de médecins généralistes dans les endroits où les médecins/infirmières ne sont disponibles qu’à temps partiel, et ce, dans les communes où il n'y a pas de cabinet de médecin généraliste disponible dans un rayon de X km (ou lorsque le nombre de personnes par médecin généraliste est très élevé). La maison médicale « Pioen » à Vorselaar est un autre modèle potentiellement intéressant. Il s'agit d'investir dans des cabinets de première ligne/généralistes dont la propriété reste publique, mais où sont créées des conditions attrayantes qui facilitent le travail des candidats généralistes.
2.2 Réduire les formalités administratives inutiles
Nous devons également veiller à ce que nos médecins généralistes puissent consacrer le plus de temps possible à ce pour quoi ils ont été formés et à la raison pour laquelle ils exercent cette profession : les soins pour leurs patients. Et nous devons donc contribuer à faire en sorte qu’ils doivent consacrer le moins de temps possible aux formalités et à de l'administration inutiles.
Avec l'action « crocodile bleu », les médecins (généralistes) luttent contre la surcharge administrative. Bien qu'un cabinet de médecine générale sans administration soit une illusion, je les soutiens dans leur lutte contre les formalités administratives superflues et inutiles.
Un projet important est en cours – à la demande, entre autres, des médecins généralistes – concernant la simplification administrative des chapitres IV et VIII, les « médicaments avec autorisation ». Il s'agit de médicaments soumis à des conditions imposées pour des raisons médicales et/ou budgétaires, ce qui implique que le remboursement est limité, par exemple en termes d'indications, de groupe cible, d'âge... Entre-temps, le nombre de spécialités pharmaceutiques remboursables inscrites dans les chapitres IV et VIII est devenu très important et continue d'augmenter de façon exponentielle. Les textes sont souvent trop complexes. Enfin, il est trop souvent demandé aux médecins de fournir les mêmes informations pour différentes demandes de remboursement pour leurs patients. Il en découle une charge administrative importante pour les demandeurs et une simplification est donc nécessaire.
Les points d'amélioration suivants sont en cours d'élaboration et seront mis en œuvre graduellement en concertation avec les médecins :
- Réexaminer si un certain nombre de médicaments avec autorisation ne peuvent pas être transférés dans les remboursements sans conditions spécifiques (chapitre I) ;
- Uniformiser grâce à l'utilisation d'une structure fixe, très simplifiée, basée sur un arbre décisionnel ;
- Mettre l’accent sur la digitalisation des demandes grâce à un système convivial et intuitif basé sur le principe « only once ».
En ce qui concerne l'incapacité de travail, le projet multi-eMediatt est en cours de réalisation. Dans une première phase, les certificats électroniques d'incapacité de travail pourront être transmis par les médecins généralistes aux organismes assureurs (en cas d'incapacité de travail de 14 jours), à Medex et à HR-rail. En outre, le codage du diagnostic sera possible. La première phase débutera cette année. Dans une deuxième phase, les attestations pour les employeurs seront standardisées et informatisées et il sera possible d'envoyer les attestations aux organismes assureurs dès le premier jour d'incapacité de travail. Il s'agit d'un processus progressif qui devrait être finalisé d'ici 2024.
Autre élément très important : la suppression du certificat médical pour les absences d’un jour (jusqu'à trois fois par an) dans les entreprises de 50 salariés et au-delà, qui a été décidée par le gouvernement et qui fait maintenant l'objet d'une concertation sociale. Le médecin généraliste a souvent peu de valeur ajoutée en l’occurrence. Avec la suppression du certificat médical pour les absences de courte durée, la charge de travail disparaît également et le généraliste a plus de temps pour les patients qui ont besoin de soins.
Je suis conscient que ces « certificats parapluie » provoquent une grande frustration chez les médecins généralistes. Ces certificats n’ont pas vraiment de valeur ajoutée, mais ils sont demandés par toutes sortes d'organisations, comme les clubs sportifs, les employeurs, les assureurs, les garderies, les écoles, etc. Je soutiens les médecins généralistes dans cette revendication, mais elle concerne souvent des domaines qui ne relèvent pas de ma compétence. Néanmoins, je ne manquerai pas d’aborder la question avec mes collègues ministres, y compris ceux des entités fédérées.
La poursuite de la digitalisation permettra également une plus grande simplicité administrative. Nous soutenons les médecins généralistes dans ce cadre par une prime annuelle de pratique intégrée qui peut atteindre 6000 euros. Beaucoup d'efforts ont été et sont encore consacrés aux prescriptions (de médicaments) électroniques, aux attestations électroniques, à la facturation numérique et au dossier du patient informatisé (DPI) sécurisé.
2.3 Améliorer l'accessibilité
L’accessibilité des soins de médecine générale est l'un des fondements des soins de santé de qualité. Les patients doivent rencontrer le moins d'obstacles possible pour se rendre chez un médecin généraliste, dans une optique de soins préventifs et pour éviter une aggravation des problèmes de santé. Je tiens à remercier les médecins généralistes d'avoir pris cette logique à cœur et d'avoir opté massivement pour les tarifs convenus. C’est le cas de pas moins de 93,37 % des généralistes.
Les médecins généralistes ont aussi pleinement collaboré à l'application du tiers-payant obligatoire pour les bénéficiaires du régime préférentiel. Et à présent, nous allons encore plus loin.
Depuis le 1er janvier 2022, les médecins généralistes peuvent facturer toutes leurs consultations, pour l'ensemble de leurs patients, selon le régime du tiers-payant, ce qui signifie que les patients ne doivent plus payer que le ticket modérateur. Le reste des honoraires est versé directement par les mutualités au médecin généraliste. Nous attendons la première évaluation de ces mesures, mais les chiffres provisoires me rendent optimiste. Les chiffres intermutualistes montrent qu’au premier trimestre de cette année, 80 % des prestations de médecine générale ont été facturées selon le régime du tiers payant, contre 65 % un an plus tôt.
La Commission nationale médico-mutualiste examine aussi actuellement une mesure visant à améliorer l'accès aux médecins pour les enfants et les jeunes adultes jusqu'à l'âge de 25 ans. La proposition consiste à rendre l'accès au médecin (généraliste) gratuit pour les enfants et les jeunes adultes qui bénéficient du tarif préférentiel et qui ont ouvert un Dossier Médical Global (DMG) chez leur médecin généraliste. Un budget de 5,5 millions d'euros a été débloqué à cet effet.
Cette mesure doit poursuivre un double objectif : d'une part, améliorer l'accessibilité et, d'autre part, augmenter l'utilisation du dossier médical global chez les jeunes, dans toutes les régions du pays. C'est important, car un DMG de qualité dès le plus jeune âge est essentiel pour un suivi continu par un généraliste. La mesure d'accessibilité doit donc s’accompagner d'une campagne de communication pour continuer à promouvoir l'utilisation du DMG.
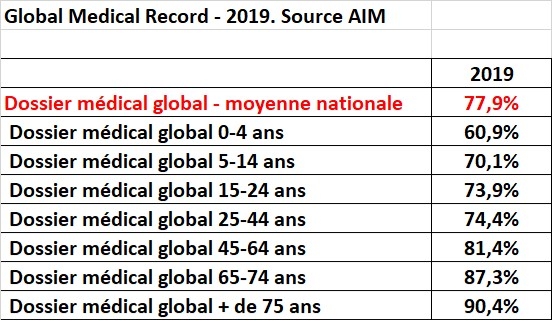 Global Medical Report (2019)
Global Medical Report (2019)2.4 Miser sur un bon modèle organisationnel
2.4.1 ... avec une délégation de tâches et un soutien
De bons soins au bon endroit par la bonne personne. Voilà à quoi nous devons consacrer nos efforts, non seulement dans un souci d’utilisation efficace des ressources budgétaires, mais aussi pour donner un contenu de qualité aux professions.
Des études indiquent que pas moins d’un tiers des tâches du médecin généraliste pourraient être déléguées à des collaborateurs administratifs (accueil, administration, agenda, etc.), à des infirmières (vaccination, soins aux patients chroniques, etc.), à de nouveaux profils tels que les assistants de pratique ou à d'autres prestataires de soins tels que les psychologues, les pharmaciens, etc.
Pendant la pandémie de Covid, les pharmaciens ont fait passer des tests et administré des vaccins. Cela nécessite également un changement de mentalité de la part des médecins eux-mêmes, ce qui n'est pas si évident, comme en témoigne la résistance à l’administration de vaccins par les pharmaciens.
2.4.1.1 ... secrétariat médical, assistant de pratique ou infirmière ?
L'accord médico-mutualiste 2022-2023 prévoit que des propositions seront faites pour renforcer l'équipe qui entoure le médecin généraliste, notamment en soutenant financièrement le déploiement de personnel d'aide à la pratique de soins dans la médecine générale. Je cite : « La CNMM estime que le soutien des pratiques de médecine générale doit être renforcé grâce à l'action de personnel d'aide à la pratique de soins, suivant les principes de subsidiarité et de délégation des tâches autorisée. L'article 36octies de la loi SSI précise qu'une intervention financière dans les coûts liés à l'organisation d'une pratique peut être accordée par arrêté royal. Ce soutien financier est nécessaire afin de répondre adéquatement à l'augmentation de la demande de soins chroniques. La CNMM formulera à cet égard une proposition concrète en 2022 en vue d'une application effective à partir de 2023, en respectant les compétences attribuées aux Communautés. Il est clair qu'une organisation performante de la pratique peut être un levier pour résoudre certains goulets d'étranglement dans la première ligne. »
Il y a un consensus sur cette importance de l’aide. Cependant, les avis divergent encore sur le profil de ce personnel d’aide à la pratique. Alors que certains plaident pour des assistants de pratique – des collaborateurs plutôt administratifs qui seraient toutefois autorisés à effectuer un certain nombre de tâches médico-techniques spécifiques et selon un protocole - d'autres sont plus favorables à un soutien infirmier, par exemple pour le suivi des malades chroniques, combiné ou non à un soutien administratif. Dès 2016, le Conseil supérieur des médecins a formulé un avis dans lequel ces différences de vision étaient déjà évidentes.
Actuellement, des formations de soins infirmiers en cabinet de médecine générale sont déjà proposées et des programmes de formation sont envisagés pour les assistants de pratique. Pour les assistants de pratique, certains proposent d'autoriser certains actes qui relèvent du domaine des professions de santé, ce qui nécessite une intervention législative. Je m'engage à soumettre dans un avenir proche une modification en ce sens de la loi LEPSS du 10 mai 2015, pour clarifier quels actes les assistants de pratique pourront poser dans le soins de santé primaires. Cet engagement ouvre la voie aux Communautés pour approuver des programmes de formation pour des assistants de pratique.
2.4.1.2 ... avec l'aide du psychologue
Les médecins généralistes sont de plus en plus confrontés à des problèmes psychologiques. Les burn-outs, les troubles anxieux, la dépression, etc. sont en augmentation, et les troubles psychiques - avec les troubles musculosquelettiques – sont les principales causes d'incapacité de travail. Pour les médecins généralistes qui sont confrontés à une lourde charge de travail, il n'est pas toujours facile de libérer suffisamment de temps à cet effet. En outre, tous les médecins généralistes ne sont pas armés pour faire face à ces problèmes psychologiques.
La convention sur les soins psychologiques de première ligne répond à ce besoin. L'une des innovations de cette convention est qu'elle ne vise pas uniquement la population générale ou les patients, mais qu'elle a également pour objectif d’aider les médecins généralistes face aux patients souffrant de problèmes psychologiques. Un médecin généraliste peut être assisté par un psychologue lors d'une consultation avec l'un de ses patients. Il peut aussi être soutenu par un psychologue sur la manière de réagir face aux signes de problèmes psychologiques.
2.4.1.3 ... en coopération avec d'autres
Afin de pouvoir faire face aux besoins de soins croissants d'une population vieillissante souffrant de maladies chroniques, nous devrons coopérer beaucoup plus entre prestataires de soins et entre lignes de soins. Lors de la confection du budget 2022 de l'assurance maladie, quelque 50 millions d'euros ont été libérés pour des projets transversaux visant la prévention secondaire et tertiaire dans la première ligne, et par le biais des soins intégrés. Il s'agit notamment de l'élaboration de trajets de soins périnataux avec une attention particulière pour les femmes vulnérables, la prise en charge de l'obésité infantile et les soins aux diabétiques. Les médecins généralistes jouent un rôle important dans chacun de ces trajets et sont associés à l’élaboration de ces projets.
En outre, l'hospitalisation à domicile est en cours de déploiement pour les patients atteints d’un cancer et les patients qui doivent suivre un traitement antibiotique de longue durée. L’objectif est que ces patients puissent recevoir leur traitement à domicile plutôt qu’à l'hôpital, si le patient le souhaite et si le médecin spécialiste l’estime médicalement justifié. Il va de soi que cette hospitalisation à domicile amène également de nouveaux défis pour le médecin généraliste.
2.4.1.4 ...en utilisant l'innovation technologique
Pendant la pandémie de Covid, les téléconsultations ont été mises en place rapidement. Elles ont connu un grand succès, surtout auprès des médecins généralistes, et ont compensé en grande partie le recul des consultations sur place. En 2020 comme en 2021, les médecins généralistes ont effectué environ 9,5 millions de consultations par téléphone ou en vidéo.
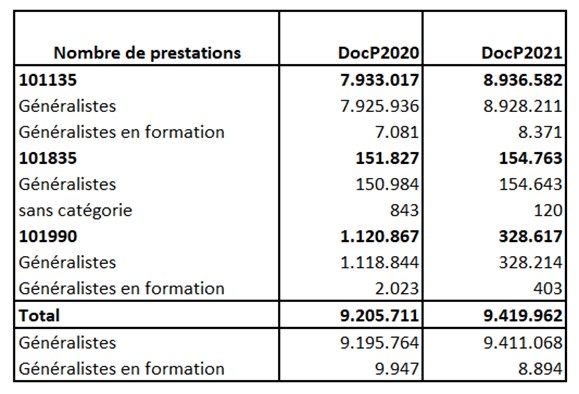 Nombre de prestations
Nombre de prestationsLes téléconsultations se sont imposées de cette manière et il semble impensable d’y mettre fin après la pandémie de Covid. Les enquêtes réalisées auprès des patients et des prestataires de soins révèlent une grande satisfaction, mais aussi des problèmes dont il faut tenir compte pour un déploiement structurel. L'étude du KCE intitulée « Vidéo-consultations dans le suivi des patients atteints de maladies chroniques somatique (juin 2020) » apporte aussi des éclairages intéressants.
Les avantages des consultations à distance sont une plus grande flexibilité et une plus grande efficacité dans la planification, en particulier dans les zones avec peu de médecins généralistes. Elles peuvent également être utilisées de manière ponctuelle, notamment dans le cadre du suivi des patients chroniques, elles réduisent le stress, l'inconfort et les problèmes pratiques d'organisation pour les patients, et elles assurent une meilleure protection lorsqu’il y a un risque de contagion. Il y a un potentiel de réduction des coûts, par exemple en évitant les examens inutiles.
Les inconvénients des consultations à distance sont la perte de contact, l’impossibilité d’un examen clinique physique, l’obstacle du numérique et les défaillances techniques, ainsi que les problèmes liés à la confidentialité. Il existe également un risque d'augmentation des coûts, en raison de la facilité de facturation, y compris pour des choses qui ne sont pas rémunérées actuellement. En outre, nous ne devons pas être aveugles par rapport au risque de fraude.
Un groupe de réflexion dirigé par les professeurs Ann Van den Bruel et Jean-Luc Belche s'est penché sur la question de savoir quelle place les consultations à distance doivent occuper dans le cabinet de médecine générale d'aujourd'hui. Les travaux ont abouti à un cadre soutenu pour la téléconsultation, en ce qui concerne la relation thérapeutique, le contenu d'une consultation à distance, l'importance de l'accessibilité et du soutien des patients, l'équivalence entre consultation sur place et téléconsultation, etc. Le groupe de réflexion avance également plusieurs points d'amélioration, notamment en ce qui concerne l'élaboration de critères de qualité et l'accessibilité pour les patients. Sur la question de savoir quelle place les consultations à distance doivent occuper dans le modèle d'organisation et de financement de la médecine générale, le groupe de réflexion souligne que cette discussion est indissociable d'une réflexion plus approfondie sur la pratique de la médecine générale. J'y reviendrai ultérieurement.
En attendant, un arrêté royal sur les téléconsultations sera publié à court terme, en tenant compte des préoccupations soulevées par le groupe de travail. La nouvelle réglementation entrera en vigueur le 1er août 2022. Les consultations par téléphone et vidéo seront remboursées sans limitation du nombre de consultations. Cela s'appliquera aux médecins chez qui le patient va déjà en consultation, après avoir été envoyé par un autre médecin ou pendant une garde. Les téléconsultations et les vidéoconsultations devront ensuite être intégrées dans les travaux concernant un nouveau modèle d'organisation et de financement des médecins généralistes (voir ci-après).
La téléconsultation n'est pas le seul moyen d'alléger l’organisation de la pratique des médecins généralistes. La technologie offre également des possibilités de télécoaching des médecins généralistes par un médecin spécialiste (des projets pilotes concernant la dermatologie sont en cours) ou de télésurveillance, où les patients sont suivis et encadrés à distance.
2.4.2 ... avec un dossier médical intégré et multidisciplinaire
Dans le cadre de la feuille de route eHealth, des éléments supplémentaires sont en cours d'élaboration pour renforcer le Dossier Patient Informatisé (DPI), tels que les prescriptions de renvoi, l'aide à la décision clinique, l'homologation de suites logicielles, etc. Tous ces éléments doivent encore faciliter le travail du généraliste.
Néanmoins, l'ambition doit être plus grande. Sur la base des objectifs du quintuple aim, de soins intégrés et multidisciplinaires et de l'accent mis sur la qualité et la continuité des soins, en prêtant une attention particulière à la personne et pas seulement à la maladie, il est nécessaire d'avoir une vision commune et soutenue sur un « dossier patient intégré ».
Le BIHR (Belgian Integrated Health Record) décrit cette vision conceptuelle. Ce concept est assurément pertinent dans le contexte des pathologies complexes et des soins chroniques, mais il est également important tout au long de la vie de chaque citoyen/patient.
Ce dossier intégré doit permettre de parvenir à des soins axés sur la personne et sur les objectifs, en se fondant sur une vision holistique et sur les choix personnels de chaque individu en matière de bien-être, de santé et de soins. Outre l'accent mis sur le patient/citoyen individuel, le BIHR peut également être utilisé pour élaborer des mesures axées sur la population, en tenant compte des besoins et des caractéristiques de la population sur le plan politique, économique, social et écologique.
Dans le cadre de la loi relative à la qualité de la pratique des soins de santé, tout prestataire de soins doit avoir accès, par le biais du BIHR, aux données du patient qui sont pertinentes dans le cadre de la relation thérapeutique et pour fournir des soins de qualité. Toutefois, l'objectif n'est absolument pas d'introduire un nouveau dossier patient intégré, mais plutôt de créer un cadre cohérent permettant d’extraire des données pertinentes des dossiers concernant le patient concerné.
Outre le fait qu'un BIHR apporte une valeur ajoutée pour chaque citoyen individuel, il est également nécessaire de pouvoir effectuer une gestion de la population et des analyses de données afin de fournir des soins (préventifs) plus ciblés.
Il est important d'obtenir une large adhésion pour un tel dossier de patient « intégré et multidisciplinaire ». La position des généralistes est essentielle en l’occurrence, en accordant une importance particulière aux soins non planifiables en dehors des heures de travail classiques.
2.4.3 … avec une bonne organisation des soins non planifiables
L’horaire du médecin généraliste ne s’arrête pas aux heures de bureau. Selon la loi, les médecins généralistes sont obligés de participer à la permanence médicale et le code de déontologie stipule que les médecins doivent pouvoir garantir la continuité des soins. Afin de pouvoir fournir les soins non planifiables en dehors des heures de travail classiques, des postes de garde de médecine générale ont été (et sont encore) mis en place avec un soutien financier.
Dans une nouvelle phase, il est prévu que ces postes de garde de médecine générale collaborent dans le cadre de coopérations fonctionnelles plus larges. L’objectif est double : d'une part, assurer la continuité des soins de médecine générale pour tous les patients et, d'autre part, garantir une charge équilibrée pour les médecins généralistes lors des gardes.
Plus concrètement, les objectifs sont les suivants :
- Assurer la continuité des soins de médecine générale non planifiables en dehors des heures normales de travail
- Assurer une organisation optimale des gardes et un soutien pour les médecins
- Tendre vers une meilleure organisation de la nuit profonde
- Stimuler une collaboration maximale
- Dans une relation équilibrée avec les services des urgences
- Mettre l’accent sur la professionnalisation
- Limiter autant que possible la charge administrative
- Uniformité si possible, différenciation si nécessaire
- Prise en compte du contexte locorégional
- Assurer une charge de travail équilibrée, mais aussi donner du sens (pertinence des contacts), de la sécurité, un temps de trajet raisonnable, une rémunération équitable... pour le médecin généraliste
Je suis conscient que la mise en place de ces coopérations ne suscite pas le même enthousiasme chez tout le monde. J’ai également conscience que, parallèlement, il y a du pain sur la planche pour assurer le déploiement optimal et général du 1733, le numéro d’appel qui oriente le patient vers le médecin généraliste de garde si nécessaire, pour mettre en place progressivement les gardes de semaine et pour amener une plus grande coopération – si les intéressés le souhaitent – avec les services des urgences des hôpitaux. Je pense qu'il est très important de faire avancer les choses à cet égard, et j'ai donc mis en place une plateforme d’accompagnement sous la présidence de Frank Lippens.
2.5 Elaboration d’un modèle de financement équilibré
Au cours des dernières décennies, il y a eu un grand mouvement de rattrapage en ce qui concerne l'attrait financier de la profession de médecin généraliste : notamment avec le DMG, la prime de pratique, la prime télématique, etc. Avec pour résultat que les médecins généralistes sont déjà financés dans une faible mesure sur une base forfaitaire par patient ou pour leur pratique. Néanmoins, ils sont encore largement financés à l’acte. Plus il y a de patients, plus il y a de consultations, plus leur revenu est élevé.
J’ai la conviction que nous devons encore nous éloigner des « soins financés par prestation » (fee for service). Nous conservons une partie du financement à la prestation, mais nous devons réduire la pression sur les généralistes qui les pousse à réaliser à tout prix un certain volume. Nous devons évoluer vers un financement plus intégré des soins. La question fondamentale doit être : quels soins le cabinet de médecine générale doit-il pouvoir garantir, quels sont les moyens nécessaires à cet effet et comment en assurer un financement stable ?
Le modèle de financement des médecins généralistes doit (1) être suffisamment stimulant, (2) préserver l'accessibilité pour les patients et l'améliorer si nécessaire, en accordant une attention particulière aux patients vulnérables, (3) mettre l'accent sur la continuité des soins et la disponibilité, (4) rémunérer correctement les médecins généralistes pour les tâches effectuées pendant et en dehors des consultations, (5) permettre la délégation de tâches, (6) fournir des incitants appropriés, notamment en matière de prévention, de gestion de la population, de coopération multidisciplinaire, de qualité, de disponibilité, etc.(7) éviter à la fois la surconsommation et la sous-consommation, et (8) viser une simplicité administrative maximale.
Cette volonté est conforme à l'accord de gouvernement qui vise un renforcement des soins de santé primaires et un financement qui encourage les éléments favorisant la coopération et les actions préventives et ciblées.
C’est également l’une des conclusions du groupe de réflexion Van den Bruel-Belche, à savoir qu’il faut un modèle de financement global et adapté, pour les téléconsultations mais aussi pour les consultations sur place, en privilégiant la piste « un paiement forfaitaire des téléconsultations et des consultations sur place avec un petit paiement par prestation pour les deux modalités ».
Je pense que nous devons saisir l’opportunité qui se présente aujourd’hui et mettre en place un nouveau modèle de financement pour les médecins généralistes. Je tiens néanmoins à agir dans le respect des médecins généralistes qui se sentent bien dans les modèles actuels. L'ambition n'est pas de faire table rase du fonctionnement actuel, mais d'offrir un « nouveau modèle » aux généralistes qui le souhaitent, avec un système de financement mixte.
3 Conjointement avec les médecins généralistes – y compris les jeunes ! – et les experts
Comme nous l'avons décrit ci-dessus, les défis auxquels est confrontée la médecine générale sont considérables. Les axes sur lesquels je travaille et veux continuer à travailler sont divers. Bien entendu, je ne veux pas m’y prendre seul, mais collaborer étroitement avec les parties prenantes, et notamment avec les (jeunes) médecins généralistes.
Plusieurs initiatives ont déjà été pises à cette fin :
- La commission de planification fédérale et l'organe interfédéral de planification doivent garantir une offre suffisante de médecins (généralistes) en phase avec les besoins de la population. Les médecins sont représentés au sein de cette commission. Un organe interfédéral de planification, qui doit assurer la coordination entre les différents niveaux de compétence, sera également mis sur pied.
- La Plateforme d’accompagnement « garde » réunit médecins généralistes, mutualités, représentants des postes de garde… et se penche sur les soins non planifiables.
- Les organes classiques de l'assurance maladie - en particulier la Commission nationale médico-mutualiste - jouent évidemment un rôle crucial, notamment en prenant de nouvelles mesures pour réduire les formalités administratives inutiles.
En outre, j’aimerais confier au groupe de réflexion Ann Van den Bruel - Jean-Luc Belche une mission complémentaire consistant à élaborer un modèle d'organisation et de financement nouveau et durable pour le cabinet de médecine générale d'aujourd'hui. J'aime considérer cette initiative comme un « New Deal pour le médecin généraliste du 21ème siècle » qui doit s’inscrire dans le cadre des objectifs 5AIM.
J’aimerais demander au groupe de réflexion d'entamer immédiatement ces travaux, afin de fournir une proposition concrète d'ici fin avril 2023, avec des rapports intermédiaires, également à la Commission nationale médico-mutualiste.
J'attends du groupe de réflexion qu'il réponde aux quatre questions suivantes :
- Qu'attend-on d'un cabinet de première ligne ? Quel paquet de soins un (cabinet de) médecin généraliste doit-il offrir sur la base d'une responsabilité définie pour des soins de médecine générale fondés sur des données probantes ?
- Quels profils doivent être présents au sein de ce cabinet, y compris les profils de soutien ?
- Comment la relation avec le patient doit-elle être développée ?
- Quel modèle de financement alternatif et mixte faut-il y greffer ? Comment faire en sorte que ce modèle de financement offre un bon équilibre entre la liberté (afin que, par exemple, les médecins généralistes puissent faire appel à du personnel de soutien aux soins) et la responsabilité du paquet de soins ? Comment faire en sorte que ce modèle de financement renforce à la fois le niveau micro et le niveau méso (niveau locorégional, gestion de population, etc.) ?
Je souhaite explicitement que la voix des jeunes médecins généralistes et des médecins généralistes en formation soit entendue dans ce débat. J’aimerais donc que la composition actuelle du groupe de réflexion (syndicats de médecins, mutualités, experts, administration) soit élargie aux jeunes médecins généralistes et aux médecins généralistes en formation. Je suis conscient que tous les jeunes médecins généralistes ne souhaitent pas ou ne peuvent pas consacrer du temps à de longues réunions, c'est pourquoi nous essaierons également de les atteindre autant que possible par le biais d’enquêtes de terrain et des groupes de discussion.
4 Conclusion
Nous nous trouvons face à un défi immense, mais extrêmement passionnant, à savoir renforcer une première ligne, en accordant une attention particulière aux médecins généralistes, qui soit moins axée sur la « guérison » de maladies qui, par définition, ne sont pas guérissables, et qui réussisse beaucoup mieux à fournir des soins adaptés aux besoins des personnes pour avoir la meilleure qualité de vie possible.
Les médecins généralistes constituent un premier maillon, et donc un maillon crucial, de ce processus. Un maillon qui fournit lui-même des soins, mais qui est aussi entouré d'autres personnes : psychologues, infirmières ou kinésithérapeutes, mais aussi des personnes qui vous aident pour l'administration. Je suis fermement convaincu que nous devons évoluer vers de telles pratiques intégrées de médecine générale.
Nous avons besoin d'un New Deal pour les médecins généralistes qui ne se limite pas à la question de savoir comment nous pouvons mieux soutenir les médecins généralistes, notamment en collaborant avec d'autres prestataires de soins ou fonctions de soutien des soins, mais qui examine aussi comment leur modèle de financement peut mieux prendre en compte la disponibilité, la collaboration, la continuité des soins, la prévention et l’autonomisation.
[1] les objectifs 5 AIM :
- La santé de la population, étant entendu que la santé est comprise au sens large et n’est pas réduite au seul bien-être physique ;
- La qualité des soins, telle qu'elle est perçue par les personnes ayant des besoins de soins et d’aide, en accordant suffisamment d’importance à leur participation, dans le but ultime de réaliser autant que possible les objectifs de vie de la personne ;
- Le rapport coût-efficacité, c'est-à-dire un rapport favorable entre les ressources affectées et les valeurs réalisées. Les valeurs ne sont pas comprises ici dans un sens économique limité, mais incluent également l'épanouissement individuel et la cohésion sociale ;
- L’équité et l'inclusion dans la société, en accordant une attention particulière à l'accessibilité des soins de santé au sens large (c'est-à-dire pas uniquement sur le plan financier) et à l'intégration de différentes formes de diversité. L'équité suppose aussi que les plus lourdes charges pèsent sur les épaules les plus solides dans le financement des soins de santé ;
- Le bien-être des professionnels de la santé, en accordant une attention particulière à l'équilibre entre vie professionnelle et vie privée, à une politique de formation et de rétention et à l'intégration dans le système de soins de santé ;

